Prof. Lic. David Apaza*
Oclusiones intestinales en el recién nacido Parte 2
RESUMEN
En el número 29 de la revista, se ha publicado la primera parte de este artículo, donde la Dra. Cannizzaro ha abordado la embriología, la clasificación, el diagnóstico prenatal y posnatal, el cuadro clínico y el tratamiento de las oclusiones intestinales (OI) en el recién nacido. En esta 2a parte, se desarrollan los cuidados de enfermería, que deberán ser gestionados de acuerdo al tipo de oclusión intestinal presente y a las necesidades propias de cada neonato. Es importante la elaboración de diagnósticos de enfermería precisos que establezcan la posibilidad de priorizar las intervenciones oportunas y seguras que el paciente requiere. Teniendo en cuenta las generalidades de las OI, la tríada de síntomas presentes y sus posibles complicaciones, se desarrollarán los cuidados mínimos para alcanzar una adecuada calidad de atención considerando a la familia como parte del plan de cuidados.
Palabras clave: obstrucción intestinal, recién nacido, cirugía, cuidados de enfermería.
ABSTRACT
In the N° 29 of the journal, it has been published the first part of this article where Dr. Cannizzaro has addressed embryology, classification, prenatal and postnatal diagnosis, clinical picture and treatment of intestinal occlusions (IO) in the newborn In this 2nd part, nursing care is developed, which should be managed according to the type of intestinal occlusion present and the needs of each newborn. It is important to prepare accurate nursing diagnoses that establish the possibility of prioritizing the appropriate and safe interventions that the patient requires. Taking into account the generalities of the IO, the triad of present symptoms and their possible complications, the minimum care will be developed to reach an adequate quality of care considering the family as part of the care plan.
Keywords: intestinal obstruction, newborn, surgery, nursing care.
Cómo citar:
Apaza D. Oclusiones intestinales en el recién nacido, Rev Enferm Neonatal. Abril 2019;30:17-27.
INTRODUCCIÓN
Las OI representan una patología quirúrgica con una amplia clasificación de acuerdo al tipo de obstrucción, al grado y al nivel de la misma, que tendrán diferentes síntomas iniciales, alteraciones fisiológicas y tratamientos. El conocimiento sobre el paciente y su patología, la valoración y la intervención oportuna del profesional de enfermería repercutirán en el recién nacido (RN) y en su familia que, en ocasiones, continuará en su domicilio con cuidados aprendidos y entrenados en el ámbito hospitalario.
A continuación, se enuncian diagnósticos (D) e intervenciones de enfermería (IE) para los estadios pre y post quirúrgicos.
Atención de enfermería en el estadio prequirúrgico
Luego del ingreso del RN a la Unidad de Cuidados Intensivos Neonatales (UCIN), el profesional de enfermería que conoce el diagnóstico de OI o lo infiere por la triada de síntomas (vómito bilioso, distensión abdominal y falta de eliminación del meconio), planifica y realiza intervenciones.1-3
Las acciones de enfermería pueden organizarse siguiendo un modelo conceptual, como el de Virginia Henderson, basado en su juicio, en su razonamiento clínico y considerando un orden de prioridades que limiten las potenciales complicaciones.
Teniendo en cuenta el modelo de cuidado mencionado, la oxigenación (primera necesidad) puede verse afectada, principalmente en los casos de distensión grave.
D: Patrón respiratorio ineficaz relacionado con distención abdominal, disminución de la expansión pulmonar y fatiga de los músculos respiratorios.
Objetivo: Mejorar la mecánica ventilatoria.
IE: La monitorización nos ofrece gran cantidad de información sobre el RN. Se debe interpretar y considerar la tendencia de todos los parámetros vitales y de la saturación de oxígeno de acuerdo a la edad gestacional.
Observar, evaluar y comunicar, si es necesario, el patrón respiratorio, con la frecuencia que requiera el RN. Los signos de dificultad respiratoria incluyen: taquipnea, aleteo nasal, uso de músculos accesorios, retracción intercostal o xifoidea, quejido, cianosis, hipoventilación y signos no respiratorios como taquicardia y mala perfusión periférica mayor a 3 segundos.
Elevar la cabeza ligeramente y colocar la incubadora a 30°; esta intervención puede tener un beneficio adicional al permitir que la gravedad contribuya a la expansión de los pulmones al favorecer el descenso del diafragma, pero se debe modificar periódicamente la posición para evitar la acumulación de secreciones en las bases de los pulmones.4
La administración de oxigenoterapia será de acuerdo a la saturación deseada, la dificultad respiratoria y la sedoanalgesia empleada en el manejo del dolor. El RN no debe recibir oxígeno sin una indicación específica y la concentración de oxígeno inspirado debe individualizarse siempre.
El riesgo de colapso respiratorio por distención abdominal origina una insuficiencia respiratoria restrictiva y requiere considerar la intubación selectiva. Enfermería debe verificar el funcionamiento de dispositivos para la oxigenoterapia y la intubación orotraqueal.
D: Motilidad gastrointestinal disfuncional relacionada con patología congénita.
D: Vómitos y/o náuseas relacionados con el retraso o falta del vaciado gástrico.
D: Riesgo de aspiración relacionado con disminución de la motilidad gastrointestinal y retraso del vaciamiento gástrico.
Objetivo: Favorecer el vaciado gástrico para mejorar la expansión respiratoria.
IE: El neonato con OI debe tener una sonda orogástrica (SOG) de gran calibre, preferentemente de silicona, polifenestrada en la zona distal (Figura 1). Este tipo de sonda permite la descompresión y la salida del contenido gástrico, generalmente aire y/o líquido bilioso espeso. La sonda K9 está desaconsejada por su rigidez y por la distancia entre el orificio proximal y la punta (ver Figura 2).
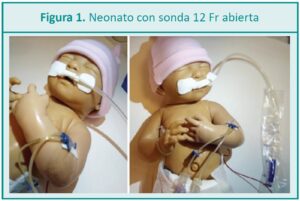

La SOG debe mantenerse permeable para evitar la distención y los vómitos. En ocasiones, la característica del débito gástrico (bilioso y espeso) requiere la aspiración intermitente o la instilación (agua destilada o solución fisiológica) a baja presión seguida de aspiración con jeringa para verificar o mantener su permeabilidad.
Las sondas siliconadas pueden permanecer un período de tiempo mayor; la recomendación varía según la bibliografía entre un rango de 2 a 4 semanas; en comparación, las de policlururo de vinilo (PVC) endurecen a las 24-48 horas y podrían lesionar la mucosa. La SOG se debe cambiar de acuerdo a las normas de cada institución.
La higiene oral diaria es una intervención que debe acompañar al cuidado de la SOG, sobre todo luego de vómitos o cambios de sondas. Se debe mantener la mucosa limpia e hidratada.
La colocación de sondas rectales (tipo Nelaton) puede ser necesaria para la descompresión colónica. También puede ser utilizada para realizar enemas con so-lución fisiológica tibia (favorece la normotermia) con la precaución de realizarla a baja presión y sin forzar la introducción de la sonda. Registrar la frecuencia y característica de las heces guía la necesidad de realizar enemas.
D: Riesgo de déficit de líquidos secundario al aumento del residuo gástrico y la pérdida de electrolitos.
D: Riesgo de desequilibrio electrolítico relacionado con vómitos biliosos abundantes.
Objetivo: Mantener el equilibrio hidroelectrolítico.
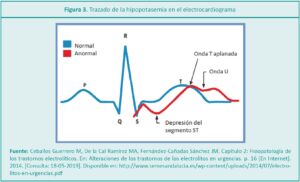
IE: El monitoreo continuo de signos vitales permite detectar hipovolemia a través de la lectura e interpretación de la tensión arterial invasiva o no invasiva y la frecuencia cardiaca, manifestada en la hipotensión y en la taquicardia. Además, permite detectar otras alteraciones como la hipokalemia a través de la interpretación del trazado del electrocardiograma esquematizado en la Figura 3.
Mientras se realiza el diagnóstico y hasta que se decida el tratamiento de la OI el neonato se mantendrá en ayuno absoluto.
En todos los pacientes quirúrgicos, pero en especial en aquellos casos que, por la patología o el tratamiento, podrían presentar un síndrome de intestino corto o aporte de nutrición parenteral por tiempo prolongado, es importante cuidar y planear los accesos vasculares desde el comienzo.5
Se requiere un acceso venoso central, preferentemente un catéter percutáneo bilumen, para la administración de nutrición parenteral, eventuales correcciones hidroelectrolíticas o inotrópicos en el posquirúrgico.
Un acceso venoso periférico adicional será necesario para la administración de diferentes fluidos y fármacos intermitentes como antibióticos, analgésicos, hemoderivados, entre otros. Teniendo en cuenta el ori-gen de la obstrucción y sus características, considerar la selección de accesos vasculares en los miembros superiores.
Para evaluar el estado de hidratación del neonato se relacionarán los cambios de peso corporal, la natremia, el volumen de ingresos y de egresos, la densidad urinaria y las pérdidas concurrentes.6
La reducción del relleno capilar, la sequedad de las mucosas o la turgencia de la piel disminuida pueden ser signos de deshidratación.
El control estricto de ingresos y egresos, parciales y totales, ritmo diurético y densidad urinaria permiten realizar reposiciones oportunas y evitar el desequilibrio hidroelectrolítico. También es importante considerar las características del residuo gástrico (color, consistencia y cantidad) que puede generar la reposición de volumen o la necesidad de valorar los iones en el débito.
Los análisis de laboratorio requeridos para evaluar al RN son principalmente: estado ácido-base (EAB), ionograma, urea y creatinina. Anticipándose a un procedimiento quirúrgico puede solicitarse hemograma, coagulograma, hemocultivos, grupo y factor sanguíneo. Pueden pedirse otras determinaciones, puesto que la motilidad intestinal puede verse afecta por medicamentos como el sulfato de magnesio y los narcóticos o por otros procesos como los trastornos metabólicos.1
D: Trastorno del patrón de sueño relacionado con falta de coordinación de las intervenciones./Malestar relacionado con síntomas de la enfermedad y estímulos ambientales.
Objetivo: Favorecer el sueño y el descanso.
IE: El sueño y el descanso pueden favorecerse con la postura, el control del ambiente y el manejo del dolor, idealmente, a través de escalas de valoración.6,7
En pacientes con gran distensión abdominal y manifestación de dolor, la movilización será cuidadosa; debido a la dificultad para rotar la posición del RN es necesario considerar dispositivos como colchones de aire o de silicona para evitar lesiones en la piel y ofrecer confort.
La coordinación de las intervenciones de los diversos profesionales de salud refuerza el aumento de los periodos de descanso.
El control de los estímulos ambientales (luz y sonido) involucra a todas las personas que transitan en la UCIN, profesionales y no profesionales, y deben colaborar en la disminución de la iluminación excesiva y el ruido innecesario (conversaciones, teléfonos, alarmas). Los beneficios son múltiples para el RN, entre ellos, favorecer el neurodesarrollo y el sueño profundo.
Durante las intervenciones deberá conservarse la temperatura del neonato. Generalmente, los RN con procesos patológicos agudos serán recibidos en la UCIN en servocuna radiante y luego de la estabilización, en incubadora. El baño prequirúrgico con solución jabonosa de clorhexidina disminuye los gérmenes residentes y transitorios de la piel y con ello se minimizan las complicaciones del sitio quirúrgico. Debe realizarse en un ambiente cálido (21 y 24 °C), con agua a 37 °C – 37,5 °C.8
Los profesionales de enfermería al planificar y realizar intervenciones consideran, además, trabajar en la seguridad del paciente y evitar complicaciones como el riesgo de broncoaspiración por vómitos, utilizar son-das adecuadas a las necesidades del RN (tamaño, características del débito, peso del neonato), mantener accesos venosos seguros, evitar el hipo y la hipertermia iatrogénica, disminuir el riesgo de caída, colocar la pulsera identificatoria y administrar profilaxis antibiótica según prescripción médica. Los cuidados seguros también incluyen obtener, interpretar, informar y registrar las manifestaciones o respuestas del paciente al tratamiento y a las intervenciones de enfermería realizadas.
D: Temor y ansiedad familiar secundaria a enfermedad del RN y déficit de conocimiento.
D: Deterioro de la comunicación verbal relacionado con la diferencia cultural y barreras lingüísticas.
Objetivo: Acompañar a los padres en el proceso de enfermedad de su hijo.
D: Interrupción de la lactancia materna relacionada con la enfermedad del RN.
Objetivo: Promover la lactancia para el momento que se requiera leche humana.
IE: En la etapa prequirúrgica es importante acompañar a los padres en el fortalecimiento del vínculo con el RN porque enfrentarán, generalmente, una larga hospitalización.
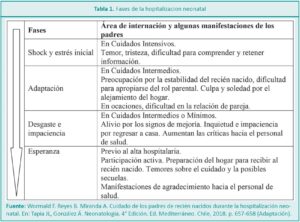
Los padres atraviesan diferentes fases durante el periodo de internación de sus hijos. En la Tabla 1 se pueden observar diferentes momentos que fueron descriptos a partir de la experiencia de padres de RN prematuros, pero que son ampliables a la vivencia de otros padres con hijos en UCIN.9 Tener en cuenta estas etapas permite entender la labilidad emocional.
La información que reciben los padres sobre el proceso patológico y los resultados esperados requiere ser reforzada siempre; esta acción facilita la expresión de inquietudes y preocupaciones.9 Explicar las intervenciones de enfermería antes de realizarlas aumenta la comprensión y disminuye el estrés por desconocimiento.
Orientar a los padres dentro de la UCIN y en la institución implica brindarles información sobre la ubicación y horarios de atención de los diferentes recursos disponibles como el centro de lactancia materna, la casa de padres, la sala de espera, el trabajo social y el área de servicios.
Una gran preocupación común de los padres es la lactancia interrumpida. El asesoramiento precoz sobre la extracción y el almacenamiento seguro de la leche (cada institución tiene políticas propias al respecto) beneficia al inicio del aporte enteral del RN que puede postergarse días o semanas.10
La comunicación de los padres con otras personas del entorno de la familia o con otros padres de la UCIN permite desarrollar un sistema de apoyo, una herramienta útil y necesaria cuando se extiende la internación.
Estudios complementarios e intervenciones de colaboración para realizar el diagnóstico de oclusión intestinal
• Radiografía abdominal de frente y/o seriada: para este estudio el aire inyectado puede ser utilizado como medio de contraste. Colaborar en el posicionamiento del paciente y de los diversos dispositivos (sondas, guías, prolongadores) permite obtener mejores imágenes del área de la oclusión.
• Colon por enema: puede ser diagnóstico y terapéutico. En aquellos casos en los que se sospeche enterocolitis, no se debe realizar el enema por el riesgo de perforación.11
•Otros estudios complementarios: la toma de mues-tras para biopsias puede requerir intubación selectiva y administración de analgésicos, antes del procedimiento.
Atención de enfermería en el estadio postquirúrgico de la oclusión intestinal
Es crucial la preparación anticipada de la unidad del paciente para su recepción luego de la cirugía y responder a tiempo a sus necesidades con el equipamiento y los materiales necesarios.
D: Deterioro del intercambio de gases relacionado con desequilibrio ventilación/perfusión.
D: Riesgo de perfusión gastrointestinal ineficaz relacionado con inestabilidad hemodinámica.
D: Riesgo de perfusión renal ineficaz relacionado con hipoxemia, hipoxia, acidosis metabólica.
Objetivo: Favorecer la estabilidad respiratoria, hemodinámica y renal en el período postoperatorio.
IE: Considerar la posibilidad de requerir asistencia de ventilación mecánica en el posquirúrgico inmediato. Controlar el funcionamiento y la accesibilidad del equipamiento (ventilador y monitores) y de los dispositivos de asistencia (bolsa autoinflable, máscaras, aspiración, entre otros) antes del regreso del RN del quirófano y luego, al menos una vez por turno.12
La optimización de la oxigenación requiere mantener la vía aérea permeable, el tubo endotraqueal ortotópico y con fijación segura. La monitorización adecuada y el seguimiento de los signos vitales permiten detectar complicaciones como hipotensión, taquicardia o descenso de los valores de saturometría de pulso.
Los parámetros de asistencia ventilatoria y la información adicional que esto nos provee a través del sensor de flujo (volumen tidal, porcentaje de fuga, respiraciones propias del paciente, DCO2), su conocimiento e interpretación, permiten guiar las indicaciones médicas y las intervenciones de enfermería.
La saturometría de pulso y el transcutáneo de CO2, indican la presencia de secreciones, la necesidad de aumentar la fracción de oxígeno, de ajustar los pará-metros del ventilador o la necesidad de sedoanalgesia. Complementa la evaluación la auscultación de los campos pulmonares. Pueden ser necesarios estudios complementarios como la toma de muestra sanguínea (según solicitud médica) para EAB y la radiografía tóracoabdominal.
La aspiración de secreciones respiratorias no se debe realizar en forma programada; lo debe determinar siempre la evaluación clínica del RN. Las secreciones visibles en el tubo endotraqueal, la auscultación o los ruidos respiratorios audibles, la disminución de la saturación o el cambio agudo en los resultados de los gases en sangre son algunos indicadores para aspirar.12 La movilización del paciente colabora en la ventilación, ya que las secreciones drenan desde distintos segmentos pulmonares a los bronquios mayores si se coloca el tórax del recién nacido en diferentes posiciones.13
Los diferentes accesos venosos y arteriales permiten nutrir, hidratar y controlar parámetros hemodinámicos como la tensión arterial invasiva (TAI). Los requerimientos pueden ser dinámicos por lo que son funda-mentales los controles estrictos.
D: Riesgo de desequilibrio de volumen de líquidos relacionado con (r/c) cirugía abdominal.
D: Riesgo de nivel de glucemia inestable r/c procedimiento quirúrgico y estrés.
Objetivo: Mantener el equilibrio de líquidos y electrolitos.
IE: Los accesos venosos y arteriales deben mantenerse permeables, con curaciones limpias y secas. Se deben controlar y registrar los fluidos administrados y su velocidad de infusión. Continuar con el control de ingresos y egresos, totales y parciales, que pueden derivar en reposición de volumen, electrolitos y/o hemoderivados. Es necesario realizar el control de peso cuando sea posible y seguro pues los cambios agudos en el volumen total de líquidos corporales producen cambios en el peso;13 durante la cirugía podría haberse modificado con el aporte de expansiones y hemoderivados.
El control de la glucemia podría mostrar hiperglucemia por estrés quirúrgico14 o hipoglucemia por falta o inadecuado aporte de glucosa durante el procedimiento.
D: Riesgo de desplazamiento de la sonda transanastomótica (STA).
D: Riesgo de obstrucción de la STA.
Objetivo: Disminuir las complicaciones en el postoperatorio.
IE: Los pacientes con OI pueden egresar del quirófano con una STA para comenzar con la alimentación enteral en forma precoz y así disminuir el tiempo de NPT.15
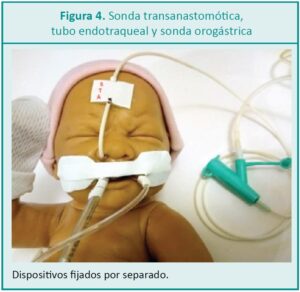
La primera intervención es identificar la sonda con las siglas: “STA” (ver Figura 4 y 5) y marcarla para reconocer posibles desplazamientos. Inicialmente puede tener un punto de sostén en la narina del neonato;16 aun así requiere fijación adicional con barrera de protección (apósito de hidrocoloide) entre la piel y el adhesivo. No se debe fijar junto con otros dispositivos ya que al desplazarse se desplazaría también la STA. La zona de apoyo de la sonda en la narina debe ser valorada e higienizada con frecuencia para evitar lesiones por presión. De ser posible se debe cambiar la zona de apoyo sobre todo cuando se observa enrojecimiento.
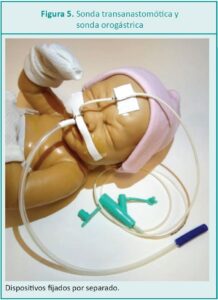
Durante el período de ayuno se debe mantener la STA permeable. Si al evaluar la permeabilidad se observan reiterados eventos relacionados a la disminución de la luz de la sonda (dificultad para infundir líquidos y, con ello, el riesgo de obstrucción permanente) se recomienda considerar la colocación de infusión continua por la STA. Infundir agua destilada o solución fisiológica estéril, a 1 ml/h en consenso con el equipo médico (clínico-quirúrgico). Esta recomendación se basa en la experiencia pero no se ha encontrado bibliografía que apoye esta intervención; hacen falta estudios al respecto.
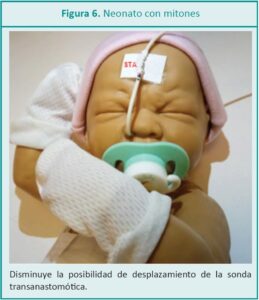
Colocar mitones al neonato podría disminuir el riesgo de desplazamiento o extracción de la sonda. No deben estar ajustados y deben permitir la movilidad de los dedos (ver Figura 6).
Salvo contraindicaciones excepcionales, iniciar alimentación enteral con leche humana; la leche materna es un complejo y dinámico fluido que produce un crecimiento y desarrollo ideal.17 En la composición de la leche humana se distinguen tres fases: el calostro (líquido espeso de color claro o amarillento, de alta densidad y bajo volumen), la leche de transición (se produce entre el 4° y 14° días posparto) y la leche madura (aparece en la tercer semana posparto).18 Es fundamental la extracción de leche 6 a 8 veces al día durante la hospitalización;17 el estímulo que realizaría el RN con la succión debe ser reemplazado por la estimulación y extracción manual.18
En caso de comenzar la alimentación con fórmula, considerar su densidad y evitar los grumos. En la práctica se realizan lavados de la STA con regularidad para favorecer la permeabilidad.
D: Motilidad gastrointestinal disfuncional r/c disminución o ineficiencia del peristaltismo.
Objetivo: Detectar las complicaciones posquirúrgicas.
IE: No hay que desestimar las pérdidas a través de la sonda orogástrica o de las ostomías.19 El débito abundante, al igual que la disminución del ingreso o el desplazamiento hacia otros sitios fisiológicamente inactivos, puede generar deshidratación. Las intervenciones de enfermería incluyen la observación, medición y seguimiento de la distensión abdominal, el control del débito, la auscultación de ruidos hidroaéreos (RHA), la palpación abdominal, el control de las deposiciones, el control de la diuresis (ritmo diurético horario, densidad urinaria, glucosuria) y la valoración del ostoma.
La presencia de íleo paralítico posquirúrgico puede ser una complicación. Los hallazgos más comunes son vómitos, ruidos hidroaéreos disminuidos, residuo gástrico aumentado y distensión abdominal.
Las características del débito dependerán de la ubicación de la ostomía, la cantidad de intestino resecado, del tipo de aporte enteral y del funcionamiento intestinal. Se deben controlar las pérdidas (agua, sodio, magnesio, otros) que pueden requerir reposiciones o modificación del tratamiento.
El aumento del débito gástrico, los vómitos o la distención abdominal pueden indicar obstrucción, intolerancia o disminución del peristaltismo intestinal.
D: Desequilibrio de la temperatura corporal r/c sedación, inactividad, alteración de la tasa metabólica.
Objetivo: Mantener la termorregulación.
IE: El control de temperatura permite evaluar la capacidad del RN de mantener el equilibrio entre la producción y la pérdida de calor. Se debe mantener la temperatura axilar preferentemente en 36,4-36,8 °C (variable en la literatura consultada) y la temperatura de la piel abdominal en 36-36,5 °C.20,21
El gorro en el RN favorece la normotermia pues la pérdida de calor a través de la cabeza es importante. Pero ante la presencia de hipotermia se recomienda no utilizar prendas dentro de la incubadora para aumentar la superficie expuesta y no interferir en la ganancia de calor.
El estrés térmico pone en marcha mecanismos reguladores a expensas de un gran costo energético para elevar la temperatura corporal y se manifiesta con un mayor consumo de glucosa y oxígeno.20,21
La utilización de sensores de temperatura en la servocuna o la incubadora (en modo piel) requiere estrecha vigilancia de la ubicación y de la continua adherencia del dispositivo a la piel para evitar complicaciones derivadas de la hipertermia iatrogénica. El sensor debe ubicarse sobre una superficie lisa, no ósea y no cubierta por el pañal, de ser posible, sobre la línea media abdominal entre el apéndice xifoides y el ombligo.21 Con ventilación mecánica la temperatura de los gases inspirados debe ser de 37 °C (Fisher & Paykel MR 730).
D: Riesgo de infección relacionado con solución de continuidad de la piel, procedimientos invasivos e insuficiencia de defensas primarias.
D: Riesgo de deterioro de la integridad cutánea relacionado con inmovilidad, presencia de ostomía y dispositivos.
Objetivo: Mantener la integridad de la piel.
IE: Es fundamental mantener la piel íntegra, valorar la herida quirúrgica y las zonas de apoyo.
El lavado de manos del todo el personal sanitario y de la familia, antes y después de tocar al RN, es fundamental para la prevención de infecciones.
La piel es el órgano más expuesto a las intervenciones durante la internación a través de punciones, adhesivos y diferentes dispositivos de contacto. Es necesario valorar diariamente la integridad de la piel y colocar apósito de hidrocoloide entre la piel y los adhesivos, así como las áreas donde se encuentran dispositivos y zonas de apoyo, como vías, drenajes, sondas o electrodos.
Los cambios posturales permiten valorar la piel y prevenir lesiones. Se puede considerar la utilización de dispositivos como colchones de aire o de silicona. La piel tiene que permanecer limpia y seca.
Observar la herida quirúrgica en busca de signos de infección y realizar curaciones según necesidad.
Los signos y síntomas precoces de infección son apnea, bradicardia, quejido, aleteo, retracciones, respiración irregular, inestabilidad térmica, palidez, hipotonía/hipertonía, temblores/convulsiones, hipotensión, entre otros.
La administración de antibióticos (pre y postquirúrgicos) de manera profiláctica se realizará según prescripción médica según el tipo de cirugía.
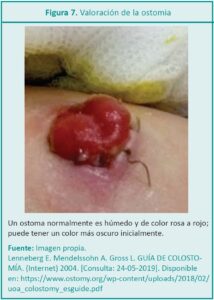
Luego de la resección intestinal es posible realizar una anastomosis y reconstruir el tránsito, pero en otros puede ser necesaria una exteriorización del intestino y el RN puede egresar de quirófano con una ostomía. En el período posquirúrgico se debe mantener el os-toma húmedo con gasas embebidas en vaselina hasta que sea funcionante, considerando sus características: color, perfusión y funcionamiento (ver Figura 7). La superficie periostomal es particularmente propensa a lesiones por el continuo cambio de adhesivos y por el contacto con el débito intestinal. La bolsa colectora elegida será adaptada al tamaño del ostoma; antes de ser adherida se recomienda un lavado con solución fisiológica y secar suavemente la piel de alrededor. Durante las intervenciones se debe controlar la correcta fijación y, en los cambios, valorar la piel periostomal. Lo más importante será mantenerla limpia y protegida del débito.
Durante la internación los padres deben aprender a colocar los diferentes dispositivos, cuidar la piel y re-conocer signos de alarma (eritema, cambio de color del ostoma, excesivo débito). En el entrenamiento se debe motivar la manifestación de dudas e inquietudes que aumentará su confianza para empoderarse en el cuidado.
D: Dolor relacionado con intervención quirúrgica.
Objetivo: Detectar y tratar el dolor en el RN.
IE: Un recién nacido con dolor, como en la etapa posquirúrgico, no puede conciliar el sueño y no puede descansar. Es importante considerar los controles de signos vitales basales obtenidos antes de un procedimiento, para valorar el dolor y realizar intervenciones como administrar analgesia e implementar medidas de contención.
El profesional de enfermería debe tener en cuenta que se requiere entrenamiento para reconocer el dolor en el RN; la exposición repetida al dolor puede tener efectos adversos inmediatos (ejemplo: inestabilidad hemodinámica) y a largo plazo (ejemplo: alteración del desarrollo cerebral); en tratamientos farmacológicos prolongados considerar el posible desarrollo de tolerancia y dependencia.22 Recordar en relación a la acción farmacológica, que los sedantes y los relajantes musculares no tienen efecto analgésico.
La presencia de dolor se debe evaluar a través de escalas de medida de dolor postoperatorio en neonatos a término y pretermino.6
Es importante no olvidar registrar los signos vitales antes del procedimiento quirúrgico, idealmente en esta-do de reposo y tranquilidad para poder establecer basales y por comparación evaluar el grado de alteración.
La administración de analgésicos, según prescripción médica y en forma segura, requiere principalmente evaluar su eficacia. Los opioides deben ser la base de la analgesia posoperatoria de las cirugías mayores;24 producen cambios hemodinámicos mínimos en el RN, pero pueden causar una importante depresión respi-ratoria.25 Ante el dolor agudo, el analgésico administrado por elección es la morfina. También se utiliza en la etapa prequirúrgica en el RN que presenta isquemia visceral a causa de la OI.
El paracetamol endovenoso puede utilizarse como adyuvante de los opioides.24
Es importante coordinar las intervenciones para permitir periodos prolongados de descanso. También otras medidas relacionadas con el entorno pueden ser útiles como reducir los estímulos ambientales, aplicar contención y utilizar succión no nutritiva.
D: Conocimiento deficiente por parte del familiar relacionado con interpretación errónea de la información.
Objetivo: Favorecer la comunicación de los padres con el equipo de salud.
D: Riesgo de cansancio del rol del cuidador relacionado con enfermedad prolongada, separación de la familia y falta de descanso.
Objetivo: Favorecer el descanso y momentos de esparcimiento de los padres.
IE: Los profesionales de enfermería deben, desde el conocimiento y la experiencia, desarrollar habilidades para detectar e intervenir en las necesidades de los padres en las diferentes etapas de la internación o, en ocasiones, solicitar la intervención de otros profesionales como psicólogos o trabajadores sociales para que en forma multidisciplinaria puedan ayudar a uno o ambos padres a satisfacer sus propias necesidades o empoderarse del rol parental alterado por procesos prolongados y presencia de secuelas diversas.
Permitir a los padres acompañar a su hijo estimulando el contacto físico, visual y verbal, enseñar las formas de hacerlo para ofrecer contención y acompañamiento; esta acción disminuye su ansiedad y la incertidumbre que les produce un procedimiento médico.
Es necesario instruir a los padres, de acuerdo a las necesidades particulares de su hijo, para que logren destrezas que permitan realizar cuidados en el hogar luego del alta como, por ejemplo, administrar medicación oral o cambiar bolsas de ostomías.10 El espacio otorga-do en el cuidado para la expresión de sus inquietudes y preocupaciones equilibra el conocimiento adquirido, a veces tomado equivocadamente de las experiencias de otros padres. Además, se fortalece la confianza y la autonomía de los padres para realizar intervenciones que, al inicio, podrían resultar difíciles.
Cada padre es único al igual que su adaptación a situaciones críticas por lo que el personal sanitario debe ser sensible a sus necesidades.
CONCLUSIÓN
La valoración e interpretación de los signos y síntomas del recién nacido nos permite seleccionar los cuidados en las diversas patologías y en sus diferentes estadios. Las necesidades son dinámicas y las intervenciones deben adaptase a ellas continuamente.
Incluir a la familia en los cuidados, especialmente en la etapa postquirúrgica, determina y reconoce las ventajas de un entrenamiento precoz considerando la importancia del estadio post hospitalario, donde se verán reflejados los conocimientos y las destrezas de los padres y sus beneficios en la salud del niño.
* Profesor y Licenciado en Enfermería. Enfermero asistencial del Área de Neonatología del Hospital de Pediatría “Prof. Juan P. Garrahan”.
Correspondencia: davidapaza2006@gmail.com
Recibido: 3 de noviembre de 2018.
Aceptado: 30 de junio de 2019.
Bibliografía
1. McNichol L, Lund C, Rosen T, Gray M. Medical adhesives and patient safety: state of the science: consensus statements for the assessment, prevention, and treatment of adhesive-related skin injuries. Orthop Nurs. 2013; 32(5):267-281.
2. McManus Kuller J. Skin breakdown: Risk factors, prevention and treatment. Newborn and Infant Reviews. 2001; 1:35-42.
3. McNichol L, Lund C, Rosen T, Gray M. Medical adhesives and patient safety: state of the science: consensus statements for the assessment, preventyion, and treatment of adhesive-related skin injuries. Orthop Nurs. 2013; 32(5):267-81.
4. Konya C, Sanada H, Sugama J, Okuwa M, et al. Skin injuries caused by medical adhesive tape in older people and associated factors. J Clin Nurs. 2010; 19(9-19):1236-42.
5. Habiballah L. Prevalence of neonate adhesive skin injuries in a Jordanian intensive care unit. Nurs Child Young People. 2017; 29(10):42-46.
6. Lund C, Kuller J, Lane A, Lott JW, Raines DA. Neonatal skin care: the scientific basis for practice. J Obstet Gynecol Neonatal Nurs. 1999; 28(3):241-54.
7. Darmstad GL, Dinulus JG. Neonatal skin care. Pediatr Clin North Am. 2000; 47(4):757-82.
8. Afsar FS. Skin care for preterm and term neonates. Clin Exp Dermatol. 2009; 34(8):855-8.
9. US Food & Drug Administration (FDA). Medical adhesive tape and adhesive bandage. [Consulta: 01-02-21]. Disponible en: https://www.accessdata.fda.gov/scripts/cdrh/cfdocs/cfcfr/CFRSearch.cfm?FR=880.5240
10. McNichol L, Lund C, Rosen T, Gray M. Medical adhesives and patient safety: state of the science: consensus statements for the assessment, prevention, and treatment of adhesive-related skin injuries. J Wound Ostomy Continence Nurs. 2013; 40(4): 365-80.
11. Bryant RA. Types of skin damage and differential diagnosis. In: Bryant R, Nix D, editors. Acute & chronic wounds: current management concepts. 5th ed. St Louis, MO: Elsevier; 2016.p.82-108.
12. Lund CH, Nonato LB, Kuller JM, Franck LS, et al. Disruption of barrier function in neonatal skin associated with adhesive removal. J Pediatr. 1997; 131(3):367-72.
13. Taroc AM. Staying out of sticky situations: how to choose the right tape for your patient. Am Nurse Today. [Internet]. 2015;10(7). [Consulta: 06-03-21]. Disponible en: https://www.myamericannurse.com/staying-sticky-situations/
14. Zulkowski K. Understanding Moisture-Associated Skin Damage, Medical Adhesive-Related Skin Injuries, and Skin Tears. Adv Skin Wound Care. 2017; 30(8):372-381.
15. Institute for Healthcare Improvement (IHI). Bundles. [Consulta: 01-02-21]. Disponible en: tp://www.ihi. org/sites/search/pages/results.aspx?k=bundles.
16. Lund CH, Osborne JW. Validity and reliability of the neonatal skin condition score. J Obstet Gynecol Neonatal Nurs. 2004; 33(3):320-7.
17. García-Fernández FP, Pancorbo-Hidalgo P, Soldevilla Agreda JJ. Escalas de valoración del riesgo de desarrollar úlceras por presión en la infancia. Gerokomos. 2011; 22 (1):26-34.
18. Chattas G. Guía de práctica clínica para el cuidado de la piel del recién nacido, FUNDASAMIN. 2018:58-60.[Consulta: 06-03-21]. Disponible en: https://drive.google.com/file/d/1pTE5UOiyTKjnjpTFBTxTqp94bRL4iu-FA/view.
19. Hadfield G, De Freitas A, Bradbury S. Clinical evaluation of a silicone adhesive remover for prevention of MARSI at dressing change. Journal of Community Nursing. 2019; 33(3):36-41.
20. Schultz GS, Sibbald RG, Falanga V, Ayello EA, et al. Wound bed preparation: a systematic approach to wound management. Wound Repair Regen 2003; 11 (Suppl 1):S1-28.
21. Kimberly Leblanc K, Baranoski S, Christensen D, et al. The Art of Dressing Selection: A Consensus Statement on Skin Tears and Best Practice. Adv Skin Wound Care 2016; 29(1):E1-E2.
22. Martínez-Correa E, Osorio-Delgado MA, Henao-Tamayo LJ, Castro-Herazo CI. Clasificación Sistemática de Apósitos: Una Revisión bibliográfica. Rev Mex Ing Bioméd. (Internet). 2020; 41(1):5-28.













